Stomatite Aftosa Ricorrente
La stomatite aftosa ricorrente (SAR) è la malattia ulcerativa più frequente della mucosa orale. La prevalenza nella popolazione generale varia, a seconda dei vari studi, tra il 2 e il 65%, con una media del 20%. Alcuni studi hanno evidenziato che la popolazione studentesca (specie gli studenti di odontoiatria di sesso maschile!) è quella che mostra una maggiore prevalenza della malattia (55-60% dei casi). Dai dati della letteratura sembra che vi sia un numero maggiore di casi nel sesso femminile e nei bambini. La prevalenza nei bambini varia dall’1% al 25% con ulcerazioni che, nel 35-40 % dei casi, si possono sviluppare a partire già dai 3-5 anni.
Eziopatogenesi
Nella letteratura sono state descritte varie condizioni che predispongono all’insorgenza di questa malattia come per esempio lo stress. Molte malattie sistemiche appaiono associate con la SAR come l’agranulocitosi, la neutropenia ciclica, la sindrome di Behcet, l’enteropatia da glutine, la malattia di Crohn, la colite ulcerosa, l’insufficienza renale e il deficit delle vitamine del gruppo B, dell’acido folico e del ferro. A riguardo comunque del ruolo del deficit di determinate vitamine o del ferro vi sono delle opinioni molto contrastanti in quanto in molti pazienti affetti dalla SAR non si riesce a riscontrare alcun deficit di questi elementi. In alcune pazienti di sesso femminile l’insorgenza della RAS à stata messa in relazione con il ciclo mestruale ma anche questa circostanza è stata messa in discussione.
Particolari antigeni di istocompatibilità del sistema HLA, come l’HLA-B12, l’HLA-DR2, il B51 e il Cw7, sono stati associati con l’insorgenza della SAR ed è stato osservato che la malattia, in circa il 40% dei casi, mostra una certa ricorrenza famigliare.
Nonostante che molti Autori abbiano sostenuto un possibile ruolo di virus quali l’HSV 1, il VZV e il CMV o di batteri quali lo streptococco sanguis o mitis o l’Helicobacter pilori ma non sono mai state raggiunte delle conclusioni definitive sul significato eziologico di questi patogeni. Un fattore predisponente rilevante è rappresentato dall’immunodepressione causata dall’infezione da HIV e in questi pazienti si osservano delle forme gravi e persistenti di SAR. In alcuni pazienti un fattore che predispone alla sviluppo della SAR è la cessazione del fumo di sigaretta. Quest’ultimo, determinando una sorta di iper-cheratinizzazione dell’epitelio mucoso, dà una sorta di protezione contro le afte. Nella genesi della SAR gioca un certo ruolo anche il trauma dei tessuti orali.
Aspetti clinici
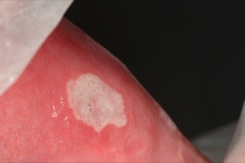
Si distinguono tre aspetti clinici principali della SAR: le afte minori, le afte maggiori e le afte erpetiformi. Le afte minori (diametro inferiore a 1 cm) sono le più frequenti (80% dei casi) e mostrano una preferenza per le zone di mucosa non cheratinizzata. La sede preferenziale è la mucosa vestibolare del labbro inferiore e hanno l’aspetto di ulcerazioni ricoperte da pseudomembrane e circondate da un alone eritematoso. Le afte maggiori (diametro superiore a 1 cm) hanno un decorso clinico più prolungato rispetto alle afte minori. La mucosa labiale, i pilastri palatini e il palato molle sono le sedi più frequenti. Le afte erpetiformi (così denominate per la loro rassomiglianza alle ulcere erpetiche) appaiono come gruppi numerosi di ulcerazioni puntiformi. Quest’ultimo tipo di aftosi ha una maggiore predilezione per il sesso femminile e per l’età adulta.
Istopatologia
Le afte sono caratterizzate da una zona centrale di ulcerazione ricoperta da una membrana fibrino-purulenta. Nella fase prodromica della malattia si osservano, nella lamina propria, degli infiltrati infiammatori perivascolari costituiti prevalentemente da linfociti T CD4+; nella fase ulcerativa la lamina epiteliale appare preda di fenomeni colliquativi con la superficie ricoperta da un essudato fibrino-purulento. Nelle fase tardiva, nella lamina propria si osserva un tessuto di granulazione con un infiltrato composto da linfociti T CD8+, istiociti, polimorfonucleati e plasmacellule. E’ utile ricordare che questi aspetti istopatologici, anche se indicativi, non sono patognomonici in quanto si possono ritrovare in altre malattie ulcerative. La biopsia è utile solo nei casi dubbi per escludere altre malattie che presentano aspetti clinici similari.
Diagnosi
La diagnosi della SAR si basa essenzialmente sugli aspetti clinici e sulla anamnesi. E’ utile ricordare che le afte in genere compaiono in età precoce e questo è un elemento molto importante per la diagnosi differenziale. Lesioni aftose o simil-aftose che compaiono per la prima volta in individui adulti devono sempre mettere in sospetto. La biopsia delle afte in genere non è necessaria se non in caso di lesioni dubbie.
La SAR viene spesso confusa con l’herpes simplex e a questo proposito è opportuno ricordare che quest’ultimo, a differenza della SAR, raramente si localizza nelle aree di mucosa non cheratinizzata. L’herpes simplex ha un tropismo per la mucosa cheratinizzata del palato duro, del bordo vermiglio delle labbra, del dorso linguale e della gengiva fissa. Nei pazienti con SAR che presentano, sintomi o segni sistemici è importante escludere la coesistenza di altre malattie o condizioni predisponenti come la sindrome di Behçet, la malattia di Crohn e il morbo celiaco. In questi casi opportuni approfondimenti diagnostici mediante esami strumentali e/o di laboratorio aiutano a dirimere i dubbi diagnostici.
Trattamento e prognosi
Il trattamento della SAR varia da caso a caso a seconda della gravità della sintomatologia e dell’estensione delle lesioni. Le afte minori di breve durata, in genere, non necessitano di alcun trattamento. Nel caso invece di afte minori o maggiori multiple e persistenti sono utili i corticosteroidei per uso topico o per via sistemica.